
动脉瘤性蛛网膜下腔出血是一种死亡率和致残率极高的神经系统急危重症,院前死亡率高达10-15%,入院后也极易发生再出血和血管痉挛,引起患者重度残疾,甚至发生死亡。近日,我院神经内科医学部神经内一科联合放射介入科、麻醉与围术期医学科等科室成功救治一例颅内动脉瘤破裂蛛网膜下腔出血患者,在患者发病24小时内完成脑血管造影、支架辅助颅内多发动脉瘤栓塞术等复杂手术,成功去除了患者颅内危险的“定时炸弹”,使患者转危为安。
争分夺秒 连夜手术查病因
患者女性,57岁,因“突发头痛、恶心呕吐6小时”于8月20日晚 22:00到我院神经内科急诊就诊。患者患有高血压病史20余年,未按时服用降血压药物。入院查体:神清,意识淡漠,颅神经阴性,四肢肌力5级,双侧病理征阳性,颈抵抗,双侧克氏征阳性。经查看外院头颅CT,显示环池、鞍上池、脚间池、双侧外侧裂高密度影(图1),CTA发现颅内多发动脉瘤。
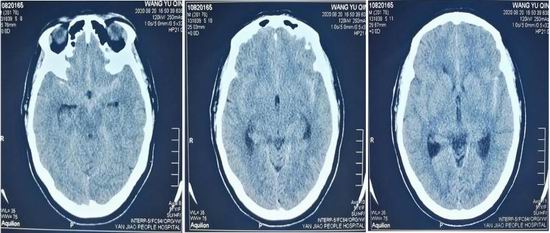
图1
患者入院时病情危重,随时可能发生病情变化,神经内一科王卫主任、王中魁副主任、放射介入科富孝晨主任在第一 时间查看病人,向家属充分交代病情及风险后,连夜急诊行全脑血管造影术,造影前交通动脉、右侧颈内动脉C6、左侧颈内动脉C4、左侧大脑中动脉M1分叉处各发现一个动脉瘤,颅内共发现四个动脉瘤,而且前交通动脉、右侧颈内动脉C6两处动脉瘤极不规则,瘤体部有子瘤,极易发生再次出血(图2)!
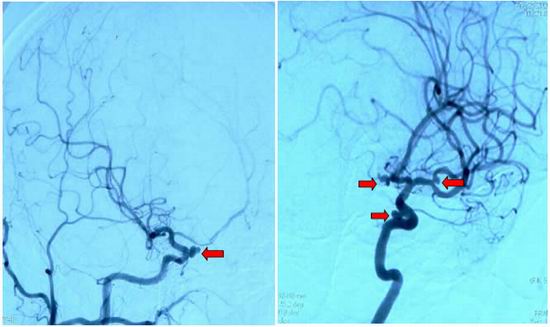
图2
结合CT蛛网膜下腔出血的分布区域,确定患者瘤体破裂的风险等级为:前交通动脉动脉瘤、右侧颈内动脉C6动脉瘤、左侧M1分叉处动脉瘤及左侧C4段动脉瘤。考虑到患者对于支架和弹簧圈等栓塞植入物的耐受力以及治疗费用的承受力,经过解放军总医院第一医学中心神经介入专家杜志华主任联合会诊后,确定一期首先栓塞前交通动脉和右侧颈内动脉C6两个动脉瘤。
多学科协作“排雷”去风险
患者颅内多发动脉瘤合并子瘤,再出血风险极高,为最大程度的减少并发症的发生率,神经内一科、放射介入科、麻醉科、AICU等多科室会诊,确定于8月21日下午 17:00急诊全麻下行“支架辅助颅内多发动脉瘤栓塞术”,手术由解放军总医院第一医学中心杜志华主任主刀完成。在栓塞前交通动脉瘤过程中,因为左侧大脑前动脉A1段与颈内动脉C7段成角锐利,微导丝难以进入左侧A1段,杜志华主任反复对微导丝、微导管头端塑型,经过反复调整,栓塞导管终于成功进入前交通动脉瘤腔内。经栓塞导管填入弹簧圈数枚后,再次复查造影可见动脉瘤瘤体瘤颈未再显影,动脉瘤被完 美填塞(图3),最危险的一颗“定时炸弹”被成功清除。
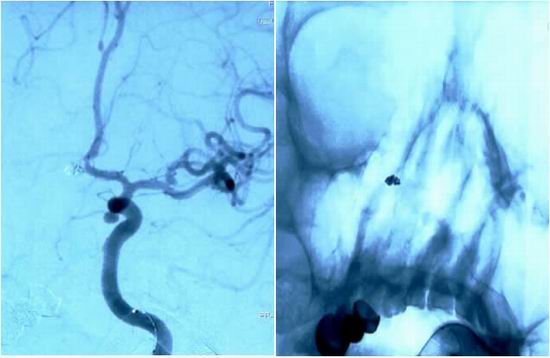
图3
在填塞右侧颈内动脉C6段宽颈动脉瘤时,由于该瘤体临近眼动脉,栓塞过程中,如果操作不慎,将会影响眼动脉供血,甚至引发失明。杜志华主任小心调整支架位置,认真评估每一枚弹簧圈的成袢和填塞后形态,终于在填入三枚弹簧圈后,使瘤颈完全不显影,栓塞效果满意(图4),去除了第二颗危险的“定时炸弹”,手术圆满结束。
术后患者转入AICU,在吕宝胜主任和王宇副主任的密切监护下完成脱机拔管,患者清醒后四肢活动良好。术后第二天经腰穿脑脊液置换后,患者头痛症状显著好转。术后一周,患者生活完全自理,头痛症状基本消失,复查头颅CT,显示颅内高脑池、沟裂内未见明显高密度影(图5)。患者及家属对治疗效果非常满意。
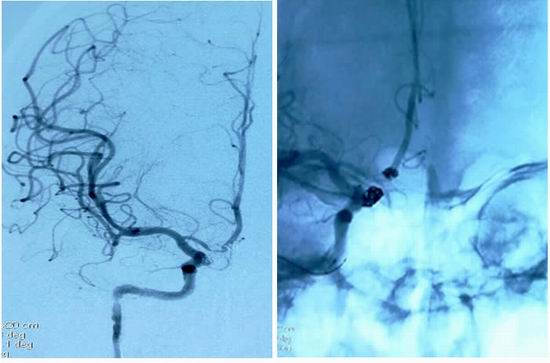
图4
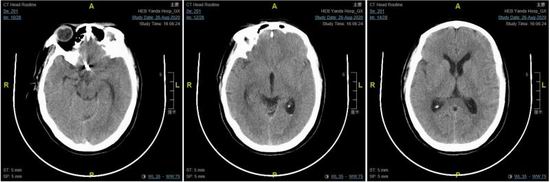
图5
颅内多发动脉瘤患者,手术难度高,就诊过程中对于病情评估、医患沟通、治疗方案确定及实施要求极高,一个步骤处理不当都可能带来严重的临床后果。该患者从入院到完成介入栓塞,不超过24小时,手术医生的精湛技术、多学科协作的无缝对接,大大缩短了患者入院检查、治疗的时间,有效降低了其致残率和死亡率,也再一次彰显了我院神经内一科的技术实力。 未来,神经内一科将不断提高技术水平,以便更好地为脑血管病患者保驾护航。
神经内一科王中魁供稿 宣传中心编辑
2020年9月(燕达内宣09/总第907)